
Love Fertility Clinic responde a nuestros lectores
El síndrome de ovario poliquístico o SOP es una de las alteraciones endocrinas más frecuentes en las mujeres, afectando a un 5-10% de la población femenina.
Aunque muchas mujeres creen padecer un SOP, existen una serie de criterios que se deben cumplir para diagnosticar esta patología. Los más utilizados son los criterios de Rotterdam, según los cuales, para diagnosticar un SOP son necesarios mínimo 2 de los siguientes 3 síntomas/signos:
- Oligo y/o anovulación
- Signos clínicos y/o analíticos de hiperandrogenismo, tales como el acné y el hirsutismo (aumento del vello corporal con distribución típicamente masculina).
- Ecografía compatible con ovarios poliquísticos, según la cual, por lo menos uno de los dos ovarios debe tener 12 o más folículos antrales y/o presentar un volumen ovárico aumentado. No olvidemos que este criterio por sí mismo no es diagnóstico de SOP.

A priori, se puede realizar el diagnóstico basándonos en los síntomas de la paciente y el exámen físico, si bien deberían descartarse otras condiciones que puedan imitar los síntomas del SOP como alteraciones tiroideas, hiperplasia suprarrenal, hiperprolactinemia etc.
Es importante el diagnóstico precoz, a ser posible en la adolescencia, porque estas mujeres tienen asociados otro tipo de síntomas y riesgos, como sería la resistencia a la insulina, que predispone a obesidad y riesgo cardiovascular, así como en un riesgo aumentado de desarrollar diabetes.
La operación del varicocele podría mejorar la calidad seminal y aumentar la posibilidad de conseguir embarazo de forma natural.
Sin embargo, si los parámetros seminales estaban muy alterados previo a la cirugía, es improbable que mejoren hasta alcanzar niveles óptimos para una gestación espontánea.
También se ha visto que una mayor duración de la infertilidad previa a la intervención, así como una mayor edad paterna, también impactarán negativamente en esa posibilidad de gestación espontánea.
Durante los primeros días de embarazo (antes de percibir la falta de menstruación), el embrión sufre rápidos cambios en su desarrollo hasta llegar a formar el blastocisto. Este es el nombre que se le da a los embriones que consiguen desarrollarse hasta día 5-6 de desarrollo y formar una estructura específica. Es en este estadío cuando debe implantar en el útero. Cuando esto sucede, se inicia el proceso de gastrulación, en el cual las células del embrión tienen que diferenciarse en tres capas (endodermo, mesodermo y ectodermo) y empezar a formar los órganos rudimentarios. Este periodo es especialmente sensible a cualquier tipo de tóxico, incluida la exposición al alcohol. Cualquier agresión podría alterar este proceso evolutivo del embrión y producir problemas en el mismo.
La mayoría de estudios llevados a cabo sobre el efecto del alcohol en estas fases tan tempranas se han llevado a cabo en ratones, y han demostrado que la ingesta de alcohol es claramente perjudicial. Se vio que el volumen placentario y el correcto funcionamiento de la placenta en ratones expuestos era mucho menor que en ratones que no ingirieron alcohol. Además, en un estudio se objetivó que una única dosis de alcohol en esta fase podría provocar malformaciones craneofaciales similares a las del síndrome alcohólico fetal.
Por ello, se recomienda a todas las mujeres embarazadas o que estén intentando quedarse embarazadas una abstención total de cualquier tipo de bebidas alcohólicas.
Para poder realizar una inseminación artificial o IA es necesario que la muestra de semen del varón cumpla ciertos requisitos mínimos, ya que, de lo contrario, las probabilidades de conseguir gestación serán menores. Para que una muestra de semen sea apta para IA sería necesario que fuese normozoospérmica.
En caso de que tuviese alguna alteración en la concentración de espermatozoides (oligozoospermia), su movilidad (astenozoospermia), en su morfología (teratozoospermia) o cualquier combinación de estas, no se debería realizar una IA.
Si bien, es posible que una muestra normozoospérmica en un seminograma previo cambie y disminuya ligeramente de calidad el mismo día de la realización de la IA porque haya disminuido la cantidad de espermatozoides en el eyaculado (oligozoospermia). Dada esta situación, habrá que valorar si lo conveniente es seguir adelante con la IA o cancelar el ciclo.
No existe absolutamente ninguna evidencia de que la vacuna contra el COVID pueda afectar a la fertilidad de hombres y mujeres. Tampoco parece existir ninguna explicación biológica que pudiese justificar este tipo de asociación, más teniendo en cuenta que las vacunas existentes ni siquiera son de virus vivos.
Por ejemplo, respecto a la fertilidad femenina, se analizó el líquido folicular (en el que están los óvulos) de 3 grupos de mujeres que iban a ser sometidas a una FIV: uno de mujeres que habían pasado una infección por COVID, otro de mujeres vacunadas contra el mismo y un tercero de mujeres que no se habían infectado ni se habían vacunado contra el COVID. No se vieron diferencias en la calidad de los ovocitos entre estos tres grupos de mujeres.
Por lo que respecta a la fertilidad masculina, podría haber más preocupación dado que en el caso de los varones hay estudios que si se han objetivado que la infección por COVID puede tener un impacto negativo en la calidad seminal, especialmente si han sufrido una infección moderada- grave. Sin embargo, los estudios llevados a cabo con vacunas no encontraron diferencias en los parámetros seminales antes y después de la vacunación completa.
Así, con los datos disponibles a día de hoy, podemos decir que la vacuna es segura y que no tiene riesgos para la fertilidad
La donación de óvulos no disminuye la fertilidad de la mujer. Una mujer nace con un número definido de óvulos que con cada ciclo se van a ir perdiendo, llegando a ser sólo útiles unos pocos, que son los que llegan a madurar y el resto son eliminados de forma natural.
En cada ciclo menstrual de la mujer fértil sólo se produce la maduración de un óvulo (a veces alguno más), respecto a un número de ovocitos (10-20) que de forma natural se degenerarían. Lo que se trata con un tratamiento de donación de óvulos es estimular los ovarios de la donante con medicación hormonal, de tal forma que crezcan más folículos y así la maduración ocurra en un mayor número de ovocitos que de otra forma se perderían ya que sufrirían atresia.
Por lo que, al recuperar esos ovocitos que de forma natural se eliminarían, no estamos afectando a la fertilidad de las mujeres que quieren donar óvulos ni a su reserva ovárica.
El tratamiento de preservación de la fertilidad es recomendable para el siguiente tipo de casos:
- Mujeres con endometriosis, enfermedades genéticas o autoinmunes, o que vayan a recibir algún tratamiento de quimio o radioterapia.
- Pacientes con baja reserva ovárica.
- Pacientes que vayan a posponer la maternidad.
- Pacientes que vayan a someterse a una operación quirúrgica en los ovarios.

La edad más recomendable para realizar la preservación de la fertilidad es hacerlo antes de los 35 años, ya que a partir de esa edad, la calidad de los óvulos disminuye considerablemente. A medida que la edad de la mujer aumenta, la cantidad y la calidad de los óvulos disminuye de forma rápida, sobre todo a partir de los 38 años. Los óvulos de mujeres de edad avanzada tienen mayor probabilidad de tener alguna alteración genética y cromosómica. Por lo tanto, las mujeres de 40 años en adelante, van a tener una peor calidad ovocitaria y baja reserva ovárica.
Sin embargo, esto depende de cada paciente, y hay que revisar cada caso en particular, ya que hay mujeres de edad más avanzada (37-39) en las que este tratamiento de preservación de la fertilidad puede ser beneficioso.
La punción en blanco es una situación en la cual no se recuperan ovocitos durante la punción a pesar de un crecimiento adecuado de los folículos. Cuando esta situación se da de forma repetida hablamos de síndrome del folículo vacío.
Según algunos estudios puede ocurrir hasta en un 7% de las pacientes sometidas a FIV, aunque en la gran mayoría de los casos puede ser debido a problemas con la medicación (errores en la administración, HCG caducada o con biodisponibilidad reducida. Se estima que el síndrome del folículo vacío genuino sólo se produce en un 0.02% de pacientes.
La causa del síndrome del folículo vacío es incierta, aunque se cree que las alteraciones en la foliculogénesis (formación de folículos y óvulos) sería la causa principal, ya sea por edad materna , una mala calidad ovocitaria o factores genéticos. Esto podría producir:
- Una degeneración temprana de los ovocitos con una consecuente ausencia de los mismos en la punción.
- Una falta de despegamiento del ovocito de la pared del folículo. Durante la ovulación la hormona luteinizante desencadena una serie de mecanismos que implican un reblandecimiento del tejido conectivo del folículo, permitiendo que el ovocito se desprenda de la pared folicular.
Se ha propuesto repetir el ciclo con HCG recombinante, hormona luteinizante o bien desencadenar la ovulación con un agonista de la hormona liberadora de gonadotropinas en un ciclo con antagonistas. Si a pesar de todo persiste el problema, la donación de óvulos podría ser una opción.
La diabetes gestacional es una patología endocrina común en el embarazo que se desarrolla a causa de un aumento de las hormonas placentarias que pueden bloquear la acción de la insulina dando lugar a un estado metabólico de resistencia a la insulina que va a dar lugar a un aumento de los niveles de glucosa en la sangre. Por ello, el tratamiento de la diabetes gestacional está enfocado a conseguir mantener unos niveles normales de glucemia, lo cual se determina mediante pruebas de glucemia antes y después de las comidas.
El tratamiento debe ser individualizado en función de las características de cada paciente. En la mayor parte de los casos se consiguen controlar los niveles de glucemia con ejercicio físico moderado y dieta específica con un menú enfocado a evitar aumentos bruscos de los niveles de glucosa en sangre. Asimismo en pacientes con sobrepeso y obesidad el realizar ejercicio y dieta saludable va a mejorar el ambiente metabólico disminuyendo el riesgo de padecer esta patología.
Por último, en los casos que no se consigue controlar los niveles de glucemia con dieta y ejercicio, la paciente será valorada por un equipo de endocrinología para comenzar un tratamiento con insulina inyectable, regulando la dosis y el tipo de insulina que sean necesarios para conseguir evitar episodios de hiperglucemia
Las mujeres celiacas que llevan una dieta libre de gluten tienen las mismas tasas de gestación q la población general.
Sin embargo se ha observado que aquellas pacientes celiacas sin tratamiento pueden tener una menarquia tardía, una menopausia precoz, amenorrea secundaría.
Estas pacientes tienen más riesgo a desarrollar abortos espontáneos, abortos recurrentes y si consiguen gestación a tener partos pretérminos y recién nacidos con menor peso al nacimiento.
La infertilidad en mujeres celíacas no tratadas esta relacionada con malabsorción de minerales como el hierro y déficit de vitaminas como el acido fólico, la vitamina D y la B12.
Un déficit de zinc y/o de selenio, implica una alteración en la síntesis y secreción de la hormona luteinizante (LH) y la hormona folículo-estimulante (FSH).Además, el ácido fólico es esencial en el metabolismo de los ácidos nucleicos y para el desarrollo neuronal del embrión. Su déficit puede provocar alteraciones a ambos niveles.
En las clínicas de Reproducción Asistida, cuando se realiza un tratamiento de FIV se obtiene un número de embriones que puede ser superior a los que la mujer o pareja necesite para conseguir el número de hijos que desee. Estos embriones se mantienen criopreservados en los bancos de las clínicas hasta que los pacientes decidan qué destino quiere darles, ya que no los van a necesitar.
Puede ocurrir que una mujer o pareja se desentienda del mantenimiento de sus embriones ignorando los requerimientos de renovación del destino que debe hacer la clínica cada 2 años como mínimo (se solicita de la mujer o de la pareja progenitora la renovación o modificación del consentimiento firmado). En ese caso estaríamos hablando de embriones abandonados.
La solución que la ley estableció para dar salida a estos embriones es que, si durante dos renovaciones consecutivas fuera imposible obtener de la mujer o de la pareja progenitora la firma del consentimiento correspondiente, y se pudieran demostrar de manera fehaciente las actuaciones llevadas a cabo con el fin de obtener dicha renovación sin obtener la respuesta requerida, los embriones quedarán a disposición de los centros en los que se encuentren crioconservados, que podrán destinarlos conforme a su criterio a cualquiera de los fines establecidos por la Ley 14/2006, de 26 de mayo, sobre técnicas de reproducción humana asistida, manteniendo las exigencias de confidencialidad y anonimato establecidas y la gratuidad y ausencia de ánimo de lucro.
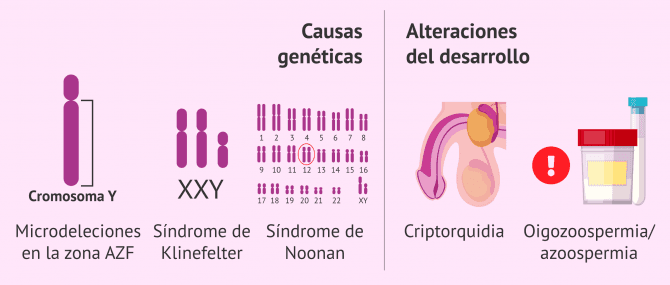
En el caso de la infertilidad masculina de origen testicular hay dos orígenes distintos. Por un lado, está el origen congénito en el que el problema de infertilidad en el varón está presente desde el nacimiento del individuo.
Por otro lado, la infertilidad masculina por factor testicular también puede tener origen adquirido, es decir, a lo largo de la vida del varón es cuando se produce la causa de la infertilidad.
Las causas más frecuentes de infertilidad congénita masculina de causa testicular son:
- Causas genéticas
- determinadas mutaciones genéticas que pueden ser heredadas de los padres o que se producen de novo en el desarrollo embrionario. Por ejemplo, es el caso de las microdelecciones del cromosoma Y, el síndrome de Klinefelter, el síndrome de Noonna. el síndrome de Sertoli u otros.
- Alteraciones durante el desarrollo embrionario sin causa genética
- pueden ser causadas por alteraciones hormonales en el feto o en la madre, pueden ser también debidas a errores en la migración de las células germinales en la formación de las gónadas o bien porque estas células entren en apoptosis (muerte celular programada de causa desconocida). Las alteraciones en el desarrollo embrionario se podrán manifestar con agenesia testicular, disgenesia testicular, criptorquidia, oligozoospermia y/o azoospermia.
Un embarazo bioquímico puede considerarse un microaborto. Se trata de un embarazo en el que se detiene su desarrollo de manera muy precoz, tanto que no es posible verlo ecográficamente.
El embarazo bioquímico se debe a una alteración severa que impide al embrión seguir su evolución desde un momento muy precoz del embarazo.
Tras el estudio de la pareja en conjunto puede objetivarse una esterilidad de origen femenino. Algunas de las causas más frecuentes que provocan problemas de fertilidad en la muer son el SOP, la endometriosis, una obstrucción tubárica, una baja reserva ovárica y la edad materna avanzada.
En función de cuál sea el motivo de la esterilidad femenina, existen varias opciones de tratamiento. Por ejemplo, se podría utilizar el clomifeno para inducir la ovulación en mujeres con SOP, recurrir a técnicas de reproducción asistida como la IA o la FIV, optar por óvulos de donante, etc.
La hormona antimulleriana (AMH) es una hormona cuyo valor se puede determinar en una analítica de sangre para valorar la reserva ovárica de la mujer. Esta hormona es producida por los folículos antrales, por lo que es proporcional al recuento de folículos antrales y al número de óvulos que podremos conseguir en una estimulación ovárica.
En general, se considera que la AMH es el parámetro más fiable a la hora de valorar la reserva ovárica. Sin embargo, a veces nos encontramos que los valores difieren entre una extracción y otra, e incluso nos podemos encontrar con incrementos de su valor con el tiempo. Este aumento no va en relación con un aumento en la reserva ovárica, ya que esta disminuye con el paso del tiempo.
La AMH puede tener una gran variabilidad debido a factores como los cambios estacionales, el momento del ciclo, el consumo de tabaco o determinadas enfermedades. En un estudio que valoró la variabilidad de la AMH en diferentes días del ciclo encontró una media de variación de hasta un 20%, siendo mayor en aquellas mujeres con niveles bajos de AMH.
Por ello, se debe siempre contrastar la información dada por la AMH con una ecografía de recuento de folículos antrales, y ser cautos a la hora de interpretar una única determinación de AMH, sobre todo en caso de mujeres con baja reserva ovárica.
En general, una estimulación ovárica tiene una duración entre 8 y 12 días dependiendo de la respuesta de cada paciente. Las dosis de gonadotropinas suelen oscilar entre 37,5 y 75 UI diarias para una inseminación artificial (IA) y entre 150 y 300UI diarias para una fecundación in vitro (FIV).
Así, si utilizamos una pluma de Puregon 600 probablemente tendremos suficiente medicación para un ciclo de inseminación artificial con dosis intermedias. Si requerimos dosis más altas porque estemos en un proceso de fecundación in vitro, necesitaremos adquirir más medicación para completar el tratamiento y obtener un crecimiento óptimo de los folículos.
El impacto de la edad paterna en los resultados reproductivos y neonatales ha sido siempre infraestimado, ya que se ha centrado la atención en la edad materna, que es mucho más determinante. Sin embargo, la edad paterna se ha relacionado también de forma negativa con la fertilidad.
En primer lugar, la edad disminuye las posibilidades de conseguir el embarazo de forma natural, ya que a partir de los 40 años disminuye el número de espermatozoides, y además, estos presentarán una mayor fragmentación de su ADN. Es cierto sin embargo, que estos factores no afectarán a las tasas de embarazo utilizando técnicas como la fecundación in vitro.
Existen también estudios que han evidenciado un mayor riesgo de partes prematuros o bajo peso al nacimiento en hijos de padres a partir de los 35 años, aunque estos hallazgos no están del todo claros. Otro aspecto es la relación entre la edad paterna, sobre todo a partir de los 50 años, con un ligero incremento en el riesgo de autismo y esquizofrenia.
Por ello, se podría decir que en general la edad ideal para ser padre sería por debajo de los 40. A partir de este momento empiezan a disminuir las posibilidades de concebir de forma natural y habrá un incremento, aunque mínimo, de los riesgos genéticos para la descendencia. Sin embargo, esto no significa que se desaconseje ser padre por encima de esta edad. Las técnicas de reproducción asistida pueden compensar esa disminución en la fertilidad y los riesgos que se asumen serán muy bajos.
El síndrome antifosfolípido o SAF es un transtorno autoinmune que se caracteriza por eventos trombóticos y/o problemas en el embarazo asociado a la presencia de anticuerpos antifosfolípido en sangre, como los anticuerpos anticardiolipina, anticuerpos anti-beta2-glicoproteína o el anticoagulante lúpico. Se puede presentar aislado o en el contexto de otras enfermedades autoinmunes como el lupus eritematoso sitémico.
Las complicaciones que puede dar en el embarazo incluyen abortos (sobre todo aquellos a partir de las 10 semanas), preeclampsia o insuficiencia placentaria. El mecanismo por el que el SAF produce estos eventos adversos podría ser un defecto en la placentación. Así, en mujeres con SAF, el riesgo de tener un trombombolismo durante el embarazo o postparto es de un 5-12% (en población general sería <0.10%)El tratamiento del SAF durante la gestación reduce la probabilidad de presentar trombosis y complicaciones del embarazo. La medicación que se paute dependerá de los problemas que haya presentado la mujer pero normalmente consiste en ácido acetilsalicílco o AAS (aspirina a bajas dosis) y heparina, aunque en ocasiones pueden utilizarse otros fármacos como la hidroxicloroquina. Si ha existido una trombosis probablemente será necesario un tratamiento de por vida con anticoagulantes, no sólo durante el embarazo. Si el SAF sólo se ha expresado como complicaciones del embarazo probablemente se pueda retirar a las 6 semanas del parto.
La gonadotropina coriónica humana o hCG es el biomarcador utilizado para detectar el embarazo, ya que se produce exclusivamente por el trofoblasto (que es lo que da lugar a la placenta). Esta hormona puede ser detectada tanto en sangre como en orina antes de poder objetivar el embarazo por ecografía.
La HCG se empieza a secretar a la circulación materna tras la implantación, que ocurre normalmente entre 8 y 10 días tras la ovulación, y su concentración se duplica cada 48 horas aproximadamente durante los primeros 30 días tras la implantación.
Normalmente, los test de embarazo en orina serán capaces de detectar la hCG a las 4 semanas de gestación, ya que sólo darán positivos cuando la concentración hCG sea mínimo de 20mUI/ml. Se debe tener en cuenta que los embarazos se empiezan a contar desde la última regla, por lo que 4 semanas de gestación serán realmente 2 desde la ovulación que es cuando se ha producido la fecundación y se ha creado el embrión. Es decir, la concentración de hCG se detectará fácilmente unos 8-10 días tras la implantación.
La determinación de hCG en sangre será mucho más sensible y podrá dar positivo cuando todavía el test de orina no detecta la hormona. Según estudios, a los 8 días tras la ovulación sería posible detectar concentraciones de en torno a 10MUI/ml de hCG en sangre.
Dar el pecho supone una pérdida de nutrientes a través de la leche que requerirá de unas necesidades nutricionales especiales, mayores incluso que durante el embarazo. Por ello, en general durante la lactancia se debe aumentar la ingesta, evitando dietas de menos de 1800 cal al día.
De ello dependerá tanto el estado nutritivo materno como la adecuada nutrición del lactante. Sin embargo, incluso en caso de malnutrición materna como en casos de hambrunas, la leche materna poseerá un excelente valor nutricional e inmunológico con niveles estables de hierro, cinc, folato, calcio etc, ya que la energía, las proteínas y los nutrientes de la leche provienen tanto de la dieta como de las propias reservas maternas.
En definitiva, se recomienda una dieta variada rica en frutas, verduras y alimentos de origen animal, así como los suplementos indicados por la sociedades científicas.
Al realizar un tratamiento de reproducción asistida con una muestra oligozoospérmica estará siempre indicado realizar una ICSI (inyección intracitoplasmática de espermatozoides) para así poder aumentar las posibilidades de que el óvulo y el espermatozoide se encuentren y, por tanto, aumentar las posibilidades de tener embriones viables para transferir al útero.
Previamente a realizar la ICSI, en el laboratorio de andrología disponemos de diferentes técnicas que nos van a permitir concentrar la cantidad de espermatozoides, para así poder encontrar más fácilmente los mejores espermatozoides para realizar la ICSI.
Dependiendo de si tenemos una oligozoospermia severa o no, podremos aplicar unas técnicas u otras, como por ejemplo una centrifugación en gradientes de densidad o la técnica de swim up que además de concentrar la cantidad de espermatozoides también seleccionan y capacitan los espermatozoides para el tratamiento de ICSI.
En caso de encontrarnos ante una oligozoospermia severa tendremos que recurrir a técnicas menos selectivas con la calidad de los espermatozoides como el lavado y concentrado simple de la muestra, a pesar de que no podamos enriquecer la muestra en mejores espermatozoides sí que podremos encontrar mejor los espermatozoides aptos para la ICSI, en estos casos es más probable que se obtenga una peor calidad embrionaria debido al factor masculino severo.
La leucospermia es la presencia de una cantidad elevada de leucocitos en una muestra seminal. Según estableció la Organización Mundial de la Salud (OMS) en 2010, tiene que haber más de 1 millón de leucocitos por mililitro de semen para que se diagnostique una leucospermia. Para ello, habría que realizar un seminograma en un centro especializado.
La presencia de leucocitos en la muestra es indicativo de que existe una infección o inflamación del tracto urinario o de las vías seminales y se puede producir una disminución de la calidad de la muestra seminal debido a que los leucocitos expulsan especies reactivas del oxígeno para intentar eliminar a los patógenos que se encuentren produciendo la infección.
Para diagnosticar qué tipo de patógeno está produciendo la infección, habría que enviar una muestra de semen y otra de orina del paciente a analizar al laboratorio de microbiología donde realizarán un cultivo de ambos. De esta forma se pueda determinar qué microorganismo es y cuál sería el antibiótico indicado para combatir la infección.
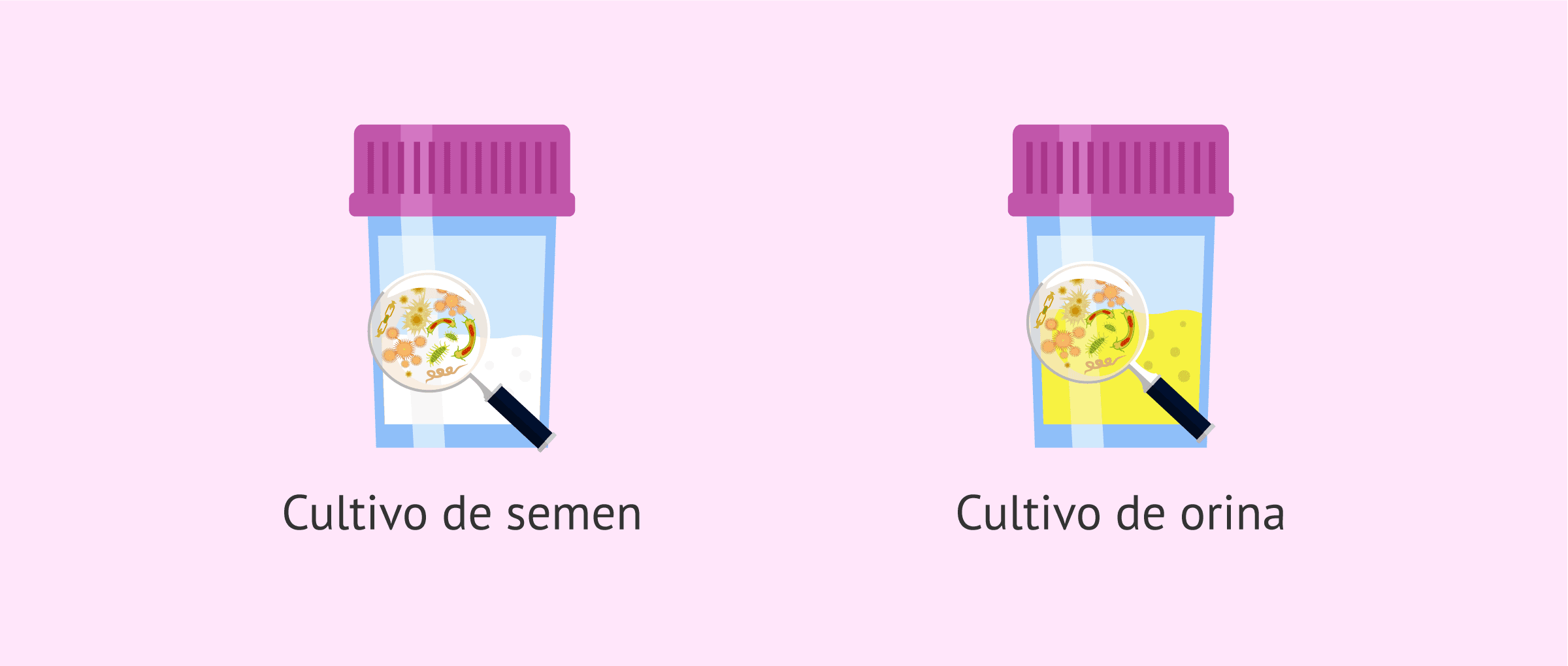
Una vez identificado el microorganismo, se procederá a recetar al paciente el antibiótico indicado. Cuando haya pasado un tiempo después de completar el tratamiento, se podrá repetir el seminograma para valorar si ha disminuido la cantidad de leucocitos en la muestra. Por tanto, la leucospermia es una alteración reversible que no tiene por qué ser motivo de esterilidad permanente.
La implantación embrionaria es un proceso complejo en el cual intervienen varios factores. Se trata de un diálogo que se produce entre el embrión transferido y el endometrio correctamente preparado en ese momento. La mayoría de las investigaciones sobre la interacción entre el estrés emocional y la infertilidad de los últimos 30 años ha demostrado que, aunque la infertilidad causa estrés, el estrés no necesariamente causa infertilidad. Ahora bien, el estrés agudo y crónico puede reducir la tasa de éxito de los tratamientos de fertilidad.
El estrés actúa por mecanismos diferentes y su correcta valoración requiere una colaboración entre la ginecología, la biología y la psicología. La evidencia disponible determina que el protocolo del tratamiento de fertilidad debe incluir el control del estrés y la reducción del estrés como factores de importancia mayor.
Para ello, existen diversos métodos psicológicos como la terapia cognitivo conductual o un adecuado entrenamiento en técnicas de relajación que ayudan a disminuir los niveles de estrés. Por ello, es importante que haya una primera valoración psicológica para evaluar factores estresantes que puedan interferir en la salud reproductiva de ambos miembros de la pareja, ya sea para iniciar un tratamiento de reproducción asistida, o en cualquier pareja con esterilidad, sea cual sea su origen.
El BRUDYFERTY AOX es un complemento vitamínico utilizado para reducir el estrés oxidativo, lo que puede tener consecuencias en el ADN de los espermatozoides. Este complemento vitamínico contiene DHA, entre otros elementos, y presenta un efecto antioxidante.
En estudios randomizados de pequeño tamaño se objetiva el efecto antioxidante de la suplementación con DHA en relación con una disminución de la fragmentación espermática de cadena sencilla de DNA.
En la evolución de este daño existen factores susceptibles de ser modificados, como eliminar el tabaquismo, alcoholismo, obesidad, tratar las infecciones seminales, limitar el sobrecalentamiento testicular, evitar la ingestión de oxidantes e incluir en la dieta la ingestión de sistemas antioxidantes en la alimentación habitual.
El RFA o recuento de folículos antrales es uno de los marcadores de reserva ovárica más utilizados, junto con la AMH (Hormona antimulleriana). Consiste en valorar mediante ecografía vaginal el número de folículos antrales que hay en cada uno de los ovarios, considerándose un valor normal alrededor de 8-12 folículos en total.
En general, la reserva ovárica va disminuyendo con la edad, y por tanto el RFA, ahora bien, no todas las mujeres de la misma edad tienen la misma reserva ovárica y por ello es importante valorarla de cara realizar cualquier tratamiento de reproducción asistida y en pacientes con esterilidad o deseo de preservar su fertilidad.
El RFA nos puede ayudar a pronosticar las posibilidades de éxito en la FIV, pero no es el único parámetro a tener en cuenta, dado que nos habla de cantidad, pero no de calidad ovocitaria.
La calidad ovocitaria está asociada principalmente a la edad de la mujer, y hace referencia a la posibilidad de que sus ovocitos den lugar a un embrión sano con capacidad de embarazo evolutivo. Se ha establecido que en pacientes hasta los 35 años cada embrión generado con sus óvulos tiene en torno a un 65-70% de posibilidades de dar lugar a un embrión sano. Este porcentaje va disminuyendo a medida que pasan los años, y con 38 años hablamos de un 30%, con 40 años de un 25% y con 42 o 43 años de menos de un 20-10%.
Además hay otros factores que pueden influir de forma negativa en la calidad ovocitaria como son el consumo de tóxicos, enfermedades concomitantes, endometriosis ovárica, el estrés y hábitos de vida poco saludables.
Esterilidad e infertilidad son conceptos distintos; para entender la fertilidad, uno de los conceptos claves que hay que conocer es que, en condiciones generales, la especie humana posee una baja eficacia reproductiva con tan sólo entre un 20 y un 25% de posibilidad de embarazo mensual en parejas fértiles y sin ningún problema, llegando a un 80% de tasa acumulada de embarazo a lo largo de un año de búsqueda y al 90% al cabo de los 2 años de buscar gestación.
Se define la esterilidad como la incapacidad de una pareja para la concepción natural en el plazo de un año. Dentro de este término se puede diferenciar en esterilidad primaria, si la pareja nunca se ha quedado embarazada y esterilidad secundaria, si la pareja ya ha conseguido una gestación previamente, pero en el momento actual no logra el embarazo.
En cambio, la infertilidad se entiende como la incapacidad de conseguir un recién nacido vivo, siendo éste el caso de las parejas que consiguen embarazo pero que posteriormente abortan.
Por tanto, aunque muchas veces se habla indistintamente de esterilidad e infertilidad, son conceptos diferentes, aunque tienen como punto común la incapacidad para conseguir un embarazo evolutivo y un recién nacido.
La ovodonación es un proceso en el cual se selecciona una donante sana, de máximo 35 años, que de forma altruista y anónima va a realizar la donación de sus óvulos a una paciente de características fenotípicas similares.
Hay que tener en cuenta todos los aspectos que conlleva este proceso. Por un lado, el estudio que se realiza a la donante seleccionada, que incluye analíticas generales, pruebas de fertilidad, entrevista psicológica, evaluación nivel cognitivo y las pruebas genéticas.
Por tanto, la ovodonación es un tratamiento que precisa de un estudio de muy alto nivel de las donantes. Después de haber invertido muchos recursos, puede ocurrir que alguna prueba nos haga rechazar a la donante.
Por otro lado, dentro de las que se consideran aptas para la donación de óvulos, se debe realizar el tratamiento y controles durante el mismo que conllevan también altos costes para la clínica.
Por último, este tratamiento ha de realizarse con precisión tratando de coordinar donante y receptora y realizar tanto punción como transferencia en el momento más adecuado. Por todo ello, los costes pueden ser mayores que en otros tratamientos.
No obstante, hay que tener en cuenta que la tasa de éxito es elevada, pudiendo superar el 65% por embrión transferido.
El hecho de tener que perforar la zona pelúcida artificialmente para realizar el DGP sí que puede ayudar a los blastocistos a deshacerse de la zona pelúcida, aunque no está claro todavía que les pueda ayudar a implantar.
El DGP o diagnóstico genético preimplantacional es una técnica de reproducción asistida complementaria un tratamiento de FIV. Se recomienda su realización cuando la paciente tiene más de 38 años, cuando hay antecedentes de abortos o fallos de implantación, cuando alguno de los componentes de la pareja tiene alguna alteración en el cariotipo o si el varón tiene un FISH en espermatozoides alterado.
La biopsia embrionaria consiste en extraer una pequeña cantidad de células del trofoectodermo de los blastocistos, para poder llegar a ellas será necesario perforar la zona pelúcida, utilizando para ello un láser específico que no daña los embriones. Una vez obtenidas las células del trofoectodermo se envían al laboratorio de genética, donde se analizarán y sabremos el número de cromosomas que tiene cada uno de los embriones analizados, así aumentaremos la probabilidad de conseguir embarazo al transferir solamente los embriones sanos.
El Fertile Chip utiliza la técnica de los microfluidos para filtrar la muestra del varón y así obtener una mayor cantidad de espermatozoides que carezcan de fragmentación en la cadena doble de su ADN. Estos espermatozoides seleccionados podrían ser utilizados en la ICSI, disminuyendo así la probabilidad de que se microinyecten espermatozoides con la cadena doble fragmentada.
Es verdad que para poder conseguir una cantidad suficiente de espermatozoides después de realizar la técnica del Fertile Chip será necesario que tengamos unos valores mínimos de concentración, movilidad y morfología espermáticas.
Como norma general, se ha establecido un mínimo de concentración de 5 millones de espermatozoides por mililitro, un 20% de espermatozoides con movilidad A+B y un 2% de espermatozoides de morfología normal. Sin embargo, es cierto que a la hora de realizar la técnica, si algún parámetro estuviera más bajo y otro más elevado se podrían compensar el uno al otro y finalmente se pudieran recuperar espermatozoides suficientes para la ICSI.
Una estimulación ovárica tiene como objetivo conseguir el crecimiento de múltiples óvulos. Esto va a suponer que los ovarios alcancen un tamaño muy superior al habitual. Este aumento en su tamaño se va a mantener desde prácticamente el inicio de la estimulación ovárica hasta varios días después de la punción y la ICSI.
El hecho de que el ovario tenga un tamaño más grande del habitual es un factor de riesgo para una posible torsión ovárica. Esto consiste en una rotación completa o parcial del ovario sobre sus elementos de soporte, con la consiguiente pérdida de su aporte sanguíneo, suponiendo una urgencia médica que requiere intervención quirúrgica temprana para evitar la necrosis y pérdida del ovario.
Por ello, sí se aconseja hacer reposo tras la punción, evitando sobre todo ejercicios con impacto y las relaciones sexuales hasta que pase un tiempo y los ovarios vuelvan a su tamaño normal. Además, el día de la punción este reposo deberá realizarse de forma más estricta por los efectos secundarios que puede tener la anestesia que se utiliza para la intervención.
Tanto el Fertile Chip como las columnas de anexinas o MACS son filtros que se utilizan en el laboratorio de embriología para intentar seleccionar los mejores espermatozoides para microinyectar los ovocitos. En general, se dice que ambos filtros sirven para seleccionar espermatozoides con menor fragmentación del ADN. Sin embargo, esto no es exactamente así.
Por ello, el Chip Fertile es mejor para hombres con fragmentación del ADN espermático, especialmente de cadena doble. En cambio, la técnica de MACS nos ayudarán a reducir el número espermatozoides con fragmentación.
A pesar de que tradicionalmente se ha dado importancia tan sólo al papel de la vitamina D en la salud ósea, cada vez gana más interés su posible rol en la fertilidad. Esta vitamina tiene receptores por todo el cuerpo, incluyendo ovario, endometrio y placenta, y se ha relacionado con resultados reproductivos y obstétricos.
En diferentes estudios se ha visto que unos niveles óptimos de vitamina D mejoran la posibilidad de embarazo. Sin embargo, todavía no está muy claro cuál es el mecanismo por el que aumenta la tasa de gestación.
En un estudio llevado a cabo en receptoras de óvulos de donante, en las que se presupone que todos los embriones van a ser de buena calidad, sí se objetivó que aquellas pacientes con niveles de vitamina D correctos tenían mayores posibilidades de quedarse embarazadas. No osbtante, en otro estudio realizado con transferencia de embriones euploides (sanos cromosómicamente), no se observó este efecto. Así, aunque la evidencia parece indicar que la vitamina D sí mejora la receptividad endometrial, probablemente su papel es más complejo de lo que parece a simple vista.
Otro posible mecanismo por el que la vitamina D podría aumentar las tasas de embarazo es mejorando la calidad ovocitaria. Se ha comprobado que los niveles de vitamina D en sangre son proporcionales a los niveles en líquido folicular, y se cree que la vitamina D podría paliar el envejecimiento ovárico, aunque no se ha podido estudiar de forma directa en los óvulos.
En caso de que hubiese líquido dentro del útero (hidrometra), lo mejor sería no realizar la transferencia embrionaria, puesto que la presencia de este líquido puede impedir la implantación del embrión. Lo más indicado sería congelar los embriones y transferirlos en otro ciclo con un endometrio adecuado. De todos modos, aunque por algún motivo se decidiese realizar la transferencia, no es recomendable de ningún modo introducir cánulas innecesariamente dentro del útero pues se aumenta la posibilidad de lesionar el endometrio.
La transferencia embrionaria es determinante para el éxito del tratamiento de reproducción asistida. Si tenemos un buen embrión y un endometrio receptivo, pero la transferencia no se realiza de forma correcta, podemos perder la posibilidad de conseguir el embarazo. Durante su realización es fundamental evitar al máximo los traumatismos sobre el útero. Estos producirían contracciones uterinas que dificultarían la implantación embrionaria.
Progynova y Progeffik son dos fármacos diferentes, aunque complementarios. Progynova es valerato de estradiol, es decir, estrógenos; mientras que Progeffik es progesterona.
Normalmente, utilizamos estos dos medicamentos para preparar el endometrio para una transferencia embrionaria, bien sea de embriones congelados o para una ovodonación. En primer lugar utilizamos los estrógenos (puede ser Progynova u otro medicamento similar), para producir el crecimiento del endometrio.
Una vez el endometrio ha alcanzado el grosor adecuando tras un periodo sólo con estrógenos, añadimos al tratamiento la progesterona para producir una transformación en el endometrio que le permita estar receptivo para el embrión, se convierte en endometrio secretor.
Lo que conseguimos con esto es imitar el ciclo natural de la mujer. Cuando el folículo está creciendo produce estradiol que estimula el endometrio. Una vez el folículo está preparado y se produce la ovulación, el folículo se convierte en cuerpo lúteo y empieza a secretar progesterona.
En ciclos en los que se produce un crecimiento folicular único o múltiple como en una inseminación o una FIV, no será necesario el aporte de estrógenos puesto que el propio cuerpo los producirá. Sin embargo, sí que utilizaremos la progesterona para apoyar la producida por el cuerpo. La razón de ello es que al provocar nosotros la ovulación, podemos sufrir una déficit de fase lútea.
La fragmentación de cadena sencilla produce diferentes problemas a los que da la fragmentación de cadena doble. Mientras que las roturas de cadena sencilla están relacionadas con esterilidad masculina, las roturas de cadena doble están relacionadas con un mayor riesgo de aborto.
La fragmentación de cadena sencilla se produce principalmente por estrés oxidativo (tabaco, alcohol…), y es un error mucho más extenso, afectando a gran parte del ADN del espermatozoide. Esto hace que sea muy difícil de reparar por el ovocito y, por tanto, que ni siquiera se produzca la gestación.
En el caso de la fragmentación de cadena doble se producen roturas en puntos concretos que están desprotegidos por una enzima llamada nucleasa, por lo que el daño no es tan extenso e incluso puede ser reparado por un óvulo joven. En caso contrario, si esta fragmentación no se repara, dará lugar a un embrión con alteraciones cromosómicas que acabará muy probablemente en un aborto.
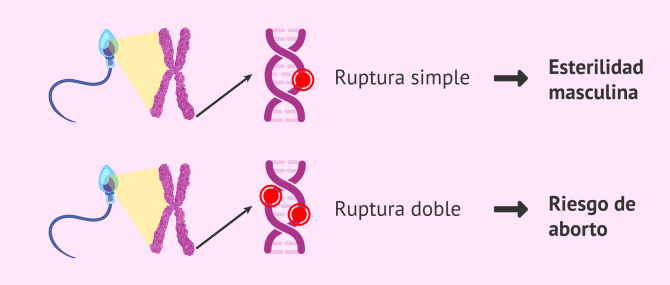
Por ello, dependiendo de cuál sea el problema de los pacientes, nos puede resultar más interesante el estudio de uno u otro tipo de fragmentación. Sin embargo, lo ideal será estudiar los dos tipos de fragmentación, dado que puede haber problemas en ambos.
La evidencia científica parece indicar que es mejor transferir embriones en estadio de blastocisto, ya que van a conseguir tasas de gestación más altas que los embriones en día 3. Este aumento en las tasas de implantación es debido, en parte a una mejor sincronización entre embrión y endometrio, pero sobre todo, a una mejor selección de los embriones. No todos los embriones de día 3 van a conseguir llegar hasta el estadío de blastocisto, por lo que si ya podemos descartar estos embriones mediante el cultivo largo, estaremos evitando transferencias inútiles.
Los primeros estudios que se realizaron sobre congelación de embriones en día 3 y 5 parecían encontrar peores resultados con los embriones en estadío de blastocisto. Esto era debido a que la técnica de congelación utilizada era la congelación lenta, que disminuía la supervivencia embrionaria a la descongelación, especialmente de los embriones en estadío de blastocisto. A día de hoy, la técnica que se utiliza es la vitrificación, con supervivencias embrionarias cercanas al 100%, tanto para embriones en día 3 como embriones en día 5.
Así, viendo que los blastocistos nos van a dar tasas de gestación más altas que los embriones en día 3 y que tienen una tasa de supervivencia muy alta a la congelación (utilizando la vitrificación), parece claro deducir que sería mejor congelar los embriones en día 5.
Es cierto que los estudios no han conseguido encontrar diferencias significativas en la tasa de gestación acumulada congelando y transfiriendo embriones en día 3 o 5 de desarrollo. Lo que si se ha evidenciado es que llevando los embriones a día 5 se congela un número menor de embriones y el número de transferencias necesarias para conseguir el embarazo también será menor
Como posibles ventajas del uso del PICSI podríamos hablar de las siguientes:
- Es un completo, preciso y alternativo método de selección de espermatozoides. Completo porque la muestra espermática que se va a utilizar para PICSI ya ha sido mejorada con técnicas como el Swim-up o Gradiente; preciso porque en el fundamento de la técnica están envueltos componentes moleculares y alternativo porque representa una opción diferente a otros medios de selección espermática.
- Parece que está asociado a una reducción de la tasa de abortos: los diferentes estudios afirman que el uso de la PICSI no incrementa la tasa de nacido vivo en comparación con el uso de ICSI pero revelan que hay una menor tasa de aborto en el grupo de PICSI. ¿Por qué si reduce los abortos no se encuentra en los estudios que aumente las tasas de nacidos vivos? Porque esta disminución en la tasa de aborto es tan baja que en los estudios no tiene influencia sobre las tasas de nacido vivo.
- Es un método objetivo y sencillo que no necesita de una gran experiencia para desarrollarlo, al contrario que la ICSI en donde hay un componente subjetivo en la elección del espermatozoide a microinyectar.
La ovodonación con óvulos vitrificados presenta tasas de embarazo muy similares a con óvulos frescos. La única diferencia podría estar en el número de óvulos del que se parte. Además, también es de vital importancia tener el porcentaje de supervivencia de desvitrificación de los óvulos.
Es muy raro que se produzca un síndrome de hiperestimulación ovárica en un tratamiento de inseminación artificial, ya que se suelen utilizar dosis de medicación bajas. El objetivo es conseguir el crecimiento de entre 1 y 4 folículos como mucho.
El latido cardiaco fetal debe aparecer entre las 5 y 6 semanas de embarazo, por lo que a las 7 semanas ya se debería poder detectar dicho latido sin problemas por ecografía doppler.
Existe una circunstancia que podría explicar un retraso en la detección de dicho latido. Esto ocurriría cuando el tiempo real de embarazo fuese menor al calculado en función de la última regla. Normalmente se calcula que la ovulación se produce a mitad de ciclo en mujeres con ciclos regulares entre 25 y 35 días. Sin embargo, sobre todo en mujeres con ciclos irregulares, la ovulación puede retrasarse, con lo que el embarazo se produciría más tarde de lo calculado. Por ello, si hacemos una ecografía a las 7 semanas de embarazo y observamos un embrión de menor tamaño y sin latido, lo más prudente será esperar un tiempo y repetir la ecografía para valorar si el embrión ha crecido y ha desarrollado latido cardíaco.
Otra situación a tener en cuenta sería el caso de mujeres con obesidad en las que la visualización del embrión puede ser más dificultosa por la interposición de grasa. En estas mujeres a veces hay que esperar a que el tamaño del embrión sea algo mayor para poder detectar el latido cardíaco fetal con claridad.
Sin embargo, si estamos visualizando un embrión de 7 semanas, con un tamaño acorde (de unos 8mm) y no tiene latido cardíaco fetal, lo más probable es que nos encontremos ante un aborto.
Después de la transferencia embrionaria, es normal que las pacientes estén especialmente pendientes de cualquier síntoma que pueda indicar que se ha conseguido el embarazo. Sin embargo, lo más habitual es no notar ningún síntoma en estos primeros días. Los síntomas del embarazo se producen principalmente por la elevación de la hormona hCG, y en estos primeros días tras la transferencia los niveles serán muy bajos o indetectables.
De hecho, muchas veces los síntomas que refieren las pacientes son debidos a la propia medicación que utilizamos para facilitar la implantación embrionaria. Así, la progesterona puede producir somnolencia, náuseas, etc. La administración de hCG al final de un ciclo de FIV puede producir un aumento de la frecuencia urinaria y el aumento del tamaño de los ovarios por el crecimiento de múltiples folículos o la medicación utilizada para una preparación endometrial, pueden producir molestias similares a las de la regla.
Así, podemos concluir que no existe ningún síntoma específico del embarazo en esta etapa tan precoz. Ni la ausencia de síntomas ni la presencia de alguno de ellos nos puede indicar si la transferencia ha sido efectiva. Deberemos esperar a la realización de la beta-hCG para poder tener una certeza.
La mejor opción para conseguir un embarazo después de haberse sometido a una ligadura de trompas es recurrir a la fecundación in vitro (FIV). Otra posible opción sería intentar reparar las trompas de Falopio mediante una intervención denominada reanastomosis tubárica, es decir, unir otra vez los extremos de las trompas cortadas.
El síndrome de hiperestimulación ovárica es una posible complicación de la fecundación in vitro que se desencadena tras la administración de la hormona gonadotrofina coriónica (hCG).
La hiperestimulación ovárica se caracteriza por un aumento del tamaño de los ovarios. En los casos más severos se pueden producir cambios bruscos en los fluidos corporales, con salida de líquido de los vasos sanguíneos hacia, por ejemplo, la cavidad abdominal.
En este tipo de situación, siempre se recomienda evitar el ejercicio físico y las relaciones sexuales. El principal motivo será evitar una posible torsión ovárica. Esto consiste en una rotación completa o parcial del ovario sobre sus elementos de soporte, con la consiguiente pérdida de su aporte sanguíneo. El hecho de que el ovario tenga un tamaño más grande del habitual es un factor de riesgo para que se produzca este tipo de incidente.
De hecho, tras la realización de una fecundación in vitro, incluso aunque no se produzca un síndrome de hiperestimulación ovárica, se desaconsejan las relaciones sexuales hasta pasado un tiempo, ya que en mayor o menor medida, los ovarios siempre van a tener un tamaño mayor de lo habitual debido al crecimiento de múltiples folículos, y por tanto, un riesgo aumentado de torsión ovárica.
La causa más frecuente de infertilidad masculina es el defecto en la producción de espermatozoides (espermatogénesis), dando lugar a seminogramas con bajo recuento de espermatozoides o con baja movilidad. Este es el problema en el 65-80% de los hombres que presentan dificultades para conseguir un embarazo.
La mayoría de enfermedades crónicas van a tener riesgo de empeoramiento durante la gestación, por lo que será fundamental hacer un seguimiento estrecho antes, durante y después del embarazo.
En algunos casos puede llegar incluso a contraindicarse la gestación por los riesgos para la madre.
Existen dos grupos de pacientes en los que es posible que un déficit de la hormona LH impida un desarrollo folicular correcto:
- Mujeres a partir de 35 años: a medida que pasan los años, la LH producida por el cuerpo es menos potente y los receptores para la misma menos funcionales.
- Mujeres que, a pesar de tener parámetros de buena reserva ovárica, han presentado una baja respuesta en un ciclo de estimulación ovárica previo. Una de las causas, entre otras, que puede provocar esta baja respuesta inesperada, es una variante genética de la LH que hace que la hormona sea biológicamente inactiva. Así, si medimos los niveles de LH en sangre serán normales, pero la hormona no tendrá capacidad para ejercer su función.
Es en estas pacientes en las que será necesario añadir actividad LH en la estimulación ovárica, dado que no tienen suficiente LH endógena como para complementar a la FSH en la foliculogénesis.
En primer lugar, es necesario definir muy bien para qué se van a utilizar esos espermatozoides obtenidos del testículo y de qué tipo de azoospermia estamos hablando.
En casos de azoospermia secretora, al ser más difícil la obtención de espermatozoides, se puede intentar realizar una microinyección aunque el número sea muy escaso, siempre informando a los pacientes del pronóstico. No hay un número definido mínimo de espermatozoides pero por lo menos tiene que haber dos o tres veces más que el número de ovocitos a microinyectar para asegurar un cierto margen de seguridad. Normalmente, congelar muestra en estos casos es muy difícil debido a la escasez.
En cambio, en azoospermias obstructivas, el escenario suele ser diferente. Los embriólogos valoran que la concentración de espermatozoides presentes sea como anteriormente 2-3 veces más que el número de ovocitos a microinyectar y si la muestra presenta más concentración se puede congelar para futuros usos. Siempre que la muestra sea susceptible de congelar, será lo más conveniente para evitar futuras cirugías si el tratamiento de fecundación in vitro falla.
La respuesta es un rotundo no. Los embriones se clasifican en diferentes calidades en función de su morfología, sin embargo, aunque un embrión sea de la máxima calidad morfológica, no podemos asegurar que sea cromosómicamente normal.
Sí es cierto que existe una cierta correlación entre calidad embrionaria y euploidía. Esta asociación es más fuerte cuando la calidad se evalúa en estadio de blastocisto, ya que durante los primeros días, el desarrollo embrionario depende de la energía del propio ovocito, mientras que a partir del día 2-3 de desarrollo, se activa el genoma embrionario y el desarrollo del embrión depende en gran parte de su propio material genético.
La ley Española del 2006 de Salud Sexual y reproductiva y el Real Decreto Ley 9/2014 establece que se debe realizar estudio serológico de hepatitis B, hepatitis C, VIH y sífilis previo a cualquier tratamiento.
Esto pretende evitar transmisión entre los miembros de la pareja, de la madre al feto e incluso contaminación en el laboratorio con posible infección del personal del mismo o de otras parejas no infectadas.
La causa del síndrome de Kallman es genética, con diferentes genes implicados. Por ello, no existe una cura como tal. El tratamiento consiste en dar de forma exógena las hormonas que necesita el cuerpo para que se produzca un desarrollo puberal correcto. En las mujeres se administran estrógenos y en los hombres testosterona, en ambos casos se mantendrán de forma indefinida.
Además, si llega un momento en el que el paciente desea tener hijos, se debe activar el eje hipotálamo hipofisario gonadal con medicación. Para ello puede administrarse GnRH o FSH y LH, para que activen ovarios y testículos.
El Omifin es útil en mujeres con anovulación provocada principalmente por el síndrome de ovario poliquístico (SOP). En estas mujeres los niveles basales de estrógenos son altos y las reglas muy irregulares o incluso inexistentes debido a una ausencia de ovulación. Gracias al Omifin se puede conseguir la ovulación hasta en el 80% de mujeres con SOP, brindando la oportunidad de conseguir embarazo con relaciones sexuales dirigidas. La posibilidad de gestación por cada intento en caso de conseguir la ovulación y ausencia de otras causas de esterilidad será de un 15- 20%.
Efectivamente, a partir de la semana 6 de embarazo se podrá oír el latido cardiaco fetal.
El corazón y los principales vasos sanguíneos comienzan a desarrollarse aproximadamente 16 días tras la fecundación (a las 4 semanas de embarazo aproximadamente), y el corazón comienza a bombear líquido por los vasos sanguíneos en torno al día 20 postfecundación.
Así, sobre las 6 semanas, ya es posible ver este latido por ecografía e incluso escucharlo utilizando la tecnología Doppler. El ritmo del latido a las 6 semanas suele estar a 120 latidos por minuto, incrementándose en las semanas posteriores.
En circunstancias ideales, el test de ADN fetal debería ser el método utilizado en todas las mujeres embarazadas. Sin embargo, su coste hace que a día de hoy no sea viable introducirlo en sanidad pública como cribado de primera línea.
En general, podríamos decir que este test sería especialmente recomendable en los siguientes grupos de mujeres:
- Embarazadas con cribado combinado del primer trimestre de alto riesgo (≥1/270).
- Embarazadas con embarazo previo con aneuploidías en los cromosomas 21,18 o 13.
- Embarazadas con edad ≥ 38 años.
La prevalencia de células NK CD56+ en sangre es de aproximadamente un 10% de todos los linfocitos de sangre periférica. Algunos estudios han reportado que porcentajes a partir de un 12% podrían estar relacionados con malos resultados reproductivos.
Por ello, se han propuesto diferentes tratamientos a lo largo del tiempo, aunque todavía no hay una evidencia científica clara de su eficacia. Dentro de las diferentes opciones, los corticoides serían el tratamiento más extendido dado su papel inmunomodulador y un perfil con menos riesgos asociados que el resto de tratamientos.
Es fundamental que este tratamiento sea pautado y controlado por un especialista en inmunología reproductiva.
Se considera que una mujer tiene una IOP si presenta un deterioro de la función ovárica antes de los 40 años. Hace un tiempo se conocía también como fallo ovárico precoz o menopausia precoz. Sin embargo, estos términos no son del todo exactos, ya que en la menopausia hay un agotamiento total o casi total de la reserva ovárica, por lo que las reglas desaparecen completamente. En la insuficiencia ovárica precoz las pacientes pueden continuar ovulando de forma intermitente.
El 50% de la testosterona que hay en el cuerpo de una mujer proviene de la conversión de los otros andrógenos, mientras que el otro 50% se produce directamente en el ovario y en las glándulas suprarrenales a partes iguales.
Concretamente, las mujeres producen entre 0,1 y 0,4 mg de testosterona al día, mientras que los hombres producen entre 5 y 7 mg diarios.
El 99% de la testosterona de una mujer se encuentra unida a una proteína llamada globulina ligada a hormonas sexuales (SHBG), que no le deja ejercer su función. Por ello, sólo el 1% de la testosterona estará en forma libre y podrá tener efecto en el organismo.
A medida que se va acercando la menopausia, se observa una disminución en los niveles de andrógenos. Sin embargo, los ovarios de las mujeres menopáusicas seguirán produciendo testosterona de forma constante.
Además de la menopausia, otras situaciones que pueden disminuir las concentraciones de andrógenos son la anorexia nerviosa, medicaciones como los anticonceptivos (por aumento de las concentraciones de SHBG), el VIH, una ooforectomía bilateral (la escisión quirúrgica de ambos ovarios) y patologías endocrinas como una insuficiencia de las glándulas suprarrenales o un hipopituitarismo.
Por el contrario, existen circunstancias en las que se observan niveles de andrógenos más elevados, como es el caso del síndrome de ovarios poliquísticos (SOP).
En ocasiones, la testosterona se utiliza en reproducción asistida en un intento por mejorar la respuesta en mujeres con baja reserva ovárica.
El pretratamiento con testosterona o con DHEA parece asociarse con mejores tasas de recién nacido vivo, aunque la calidad de la evidencia es moderada.
El FISH es una técnica de análisis citogenético que permite identificar los cromosomas de los espermatozoides en una muestra de eyaculado o de biopsia testicular. Determina la dotación cromosómica, expresando el porcentaje de espermatozoides que presentan alteraciones.
Habitualmente se analizan 5 cromosomas, el 13, 18, 21, X e Y, ya que son los cromosomas más frecuentemente afectados y que pueden dar lugar a gestaciones viables. Sin embargo, este estudio se puede ampliar a otros cromosomas.
Se han propuesto múltiples indicaciones para hacer el FISH de espermatozoides, incluyendo abortos de repetición, fallo de implantación, edad paterna avanzada, antecedente de tratamiento quimioterápico, alteraciones seminales, esterilidad de origen desconocido, anomalías genéticas, etc. Sin embargo, no todas estarán relacionadas en un alto porcentaje de pacientes con un FISH alterado.
Sí. Hasta en un 5-10% de los casos, estas pacientes podrán quedarse embarazadas de forma
espontánea tras una ovulación puntual. Sin embargo, la gran mayoría de ellas presentarán
esterilidad y deberán recurrir a la ovodonación.
Los primeros incubadores para cultivo embrionario eran de gran tamaño y los embriones de todos los pacientes se almacenaban en el mismo espacio. Por ello, cuando se tenían que extraer los embriones de una paciente para visualizarlos al microscopio o para hacer la transferencia, las condiciones de temperatura y de gases se alteraban de forma transitoria, y esto podía afectar a todos los embriones.
Más recientemente se han desarrollado los incubadores tipo “benchtop” o “sandwichera”. Éstos cuentan con compartimentos individualizados para cada paciente, de forma que la apertura de uno no afecta a los demás. Además, las condiciones de cultivo son mucho mejores que con los primeros incubadores, ya que trabajan a bajas presiones de oxígeno, por lo que imitan mucho mejor las condiciones del cuerpo humano.
La diferencia de estos incubadores con el Embryoscope® u otros tipos de incubadores time-lapse, es que éstos no tienen una cámara incorporada, por lo que si se desea monitorizar el desarrollo de los embriones es necesario extraerlos del incubador para mirarlos al microscopio.
Existe bastante controversia al respecto. En general, no existe una evidencia clara que demuestre que los incubadores time-lapse mejoren las tasas de éxito. Sin embargo, hay estudios que afirman que un mayor número de embriones serán capaces de alcanzar el estadío de blastocisto por las mejores condiciones de cultivo y que se pueden conseguir tasas de gestación más altas por una mejor selección embrionaria.
La principal ventaja de Ovaleap es su dispositivo de administración.
En un estudio reciente, se realizó una encuesta a 402 pacientes de diferentes países para evaluar cuáles eran las características que consideraban más importantes de los dispositivos para la autoadministración de la medicación en tratamientos de reproducción asistida. De las 6 características más valoradas, Ovaleap cuenta con el dispositivo que reúne el mayor número de ellas, 5 en total (tipo de dispositivo: pen multidosis, con función dial-back, posibilidad de incrementar la dosis en pequeñas cantidades, botón de liberación para la inyección y visibilidad de la medicación restante en el cartucho).
Tan sólo el dispositivo de Puregon le superó en una característica, el volumen de inyección diario, siendo de 0,18ml mientras que con Ovaleap es de 0,25ml.
Lo ideal para una mujer que busque el embarazo es abandonar el tabaco cuanto antes. El efecto deletéreo sobre los óvulos no será recuperable, de forma que, en caso de precisar de técnicas de reproducción asistida, muy probablemente el número y calidad de los óvulos obtenidos será menor de lo que correspondería a una mujer de la misma edad.
Sin embargo, hay estudios que postulan que el tabaco tiene también un efecto sobre la receptividad endometrial. Es posible, aunque no existen evidencias claras, que este efecto pueda revertirse al abandonar el tabaco, por lo que tendría sentido dejar de fumar por lo menos un ciclo antes de empezar a buscar la gestación.
Lo que está claro es que una vez embarazada, hay que evitar al máximo el tabaco, para facilitar una placentación correcta y no exponer a riesgos al bebé.
El síndrome de Turner es una de las anomalías cromosómicas más comunes en humanos, y representa una importante causa de menopausia precoz. Está producido por la pérdida, total o parcial, de uno de los cromosomas X (normalmente las mujeres tienen 2 cromosomas X).
La gran mayoría de las mujeres con un síndrome de Turner serán estériles debido a la insuficiencia ovárica. Sin embargo, existe un pequeño porcentaje de mujeres (en torno a un 5%) que podrán conseguir gestaciones naturales. Será más probable en caso de haber tenido reglas espontáneas o en caso de presentar un síndrome de Turner en mosaico (cuando algunas células tienen un cromosoma X y otros dos cromosomas X).
Algunas mujeres adolescentes o mosaicos Turner presentarán una función ovárica suficiente para responder a una estimulación ovárica y podrán vitrificar ovocitos para ser madres más adelante o realizar una fecundación in vitro. Sin embargo, la gran mayoría de mujeres con esta alteración cromosómica tendrán que recurrir a la ovodonación.
Además, en estas mujeres existe un riesgo incrementado de disección aórtica durante el embarazo y postparto, por lo que será necesaria una evaluación médica completa antes de buscar gestación, prestando especial atención a la función cardiovascular y renal.
Sólo en una minoría de los casos de salpingitis se desarrolla peritonitis o abscesos pélvicos, manifestándose con un dolor más intenso y síntomas generales como fiebre. Si llega a este grado, hay veces que es necesario recurrir a la cirugía para poder curar la enfermedad, teniendo que extirpar las trompas e incluso los ovarios.
En los casos más graves el proceso se puede extender a otros órganos abdominales como el hígado o incluso pasar a la sangre (sepsis) suponiendo un riesgo para la vida de la mujer.
El tratamiento del cáncer puede requerir, en ocasiones, la extirpación de los ovarios o la administración de quimioterapia o radioterapia. Esto frecuentemente provoca una pérdida de la fertilidad. Sin embargo, en muchas situaciones, con una adecuada planificación va a ser posible preservar la fertilidad de estas pacientes para que puedan ser madres en un futuro. Lo más importante en este sentido es consultar con un especialista en fertilidad tan pronto como se diagnostique la patología maligna.
Existen varios tipos de análogos, que se diferencian por pequeñas variaciones de componentes de la molécula. Estos serían el acetato de leuprorelina, la triptorelina, la nafarelina, la buserelina y la goserelina. Existen varias presentaciones (diaria, mensual, trimestral…), indicando en cada momento la más adecuada para el efecto que se quiera conseguir. Cada tipo de análogo también tiene su vía de administración, pudiendo ser subcutánea, intramuscular o intranasal.
No se ha demostrado que ninguno de los agonistas comercializados sea superior a otro, si bien la vía subcutánea proporciona una biodisponibilidad constante y poca variación entre pacientes, mientras que la absorción vía intranasal o inhalatoria puede ser más variable.
No existen diferencias importantes entre un embarazo natural y uno de reproducción asistida: una vez realizada la transferencia embrionaria, el desarrollo del bebé será exactamente igual.
No se ha visto aumentado el riesgo de abortos ni malformaciones, pero en algunos estudios se ha encontrado un riesgo ligeramente más alto de partos prematuros o bajo peso. Estos problemas no parecen estar relacionados con la técnica de reproducción asistida, sino con la causa de la esterilidad: mujeres mayores de 40 años, con malformaciones uterinas u otras patologías… Estos embarazos deberán ser seguidos cuidadosamente.
El parto natural es casi siempre lo mejor, tanto para la madre como para el bebé.
La cesárea es una intervención quirúrgica, y por tanto, conlleva más riesgos para la madre (sangrado, infección…). Además, los niños nacidos por parto natural se adaptan mejor respiratoriamente que los nacidos por cesárea.
Por tanto, el parto natural será el tipo de parto ideal. Sin embargo, si hay una enfermedad materna, sufrimiento fetal o no evoluciona correctamente la dilatación, será mejor decantarse por una cesárea.
La punción folicular es una cirugía sencilla y con un riesgo muy bajo de complicaciones.
Los riesgos más graves serían la lesión de los órganos pélvicos (intestino, vejiga…), hemorragias o infecciones. Estas complicaciones son muy infrecuentes, ya que la punción se hace guiada por ecografía, de forma que el ginecólogo puede controlar hacia donde se dirige.
Otros efectos secundarios menos graves pueden ser mareos y vómitos tras la anestesia o molestias abdominales los primeros días tras la punción.
De acuerdo a los límites de referencia para el análisis de las muestras seminales establecidos por la OMS, una muestra de semen se considera como normal cuando presenta un mínimo de 15 millones de espermatozoides por mililitro y 39 millones de espermatozoides en el eyaculado.
Cabe decir que a pesar de ser estos los valores de referencia para poder clasificar una muestra de semen como normal, esto no quiere decir que varones con muestras de semen por debajo de estos valores sean infértiles.
Es cierto que una vez realizada la transferencia embrionaria y llegado el momento de la implantación del embrión en el endometrio, es posible que se produzca un ligero sangrado como resultado del paso del catéter de transferencia a través del cuello uterino o debido a la invasión del endometrio por parte del embrión transferido.
La presencia de un sangrado posterior a la transferencia embrionaria, por si misma, no es indicativo ni de que se vaya a producir embarazo ni de lo contrario, habrá que esperar a la realización de la prueba de gestación para poder afirmar la obtención de resultado positivo o negativo.
La Ley 14/2006, de 26 de mayo, sobre técnicas de reproducción humana asistida, permite la maternidad sin la necesidad de una pareja masculina. La posibilidad de conseguir gestación mediante la técnica de IA con semen de donante anónimo está determinada por las características personales de cada paciente. Sus tasas de éxito están asociadas a la inexistencia de una patología tubárica previa y a la edad de la paciente.
La evidencia existente actualmente indica que realizando cultivo embrionario hasta día 5-6 de desarrollo se consigue un aumento en la tasa de gestación tanto en transferencia en fresco como en transferencia de embriones criopreservados. Esto se debe a que se realiza una mejor selección del/los embriones a transferir y/o vitrificar, ya que los embriones que alcanzan el estadio de blastocisto tienen una mayor capacidad de implantación. También se consigue una mayor sincronía entre el embrión y el endometrio.
Hay que tener en cuenta que aproximadamente el 50% de los embriones viables en día 3 de desarrollo embrionario se bloquearán y no llegarán a formar el blastocisto.
El hatching asistido o eclosión asistida es una técnica de reproducción asistida que se aplica sobre los embriones obtenidos en cultivo en el laboratorio de FIV. Esta técnica consiste en realizar una abertura en la zona pelúcida que recubre a los embriones. Para ello se utiliza habitualmente un láser y se realiza en día 3 de desarrollo embrionario.
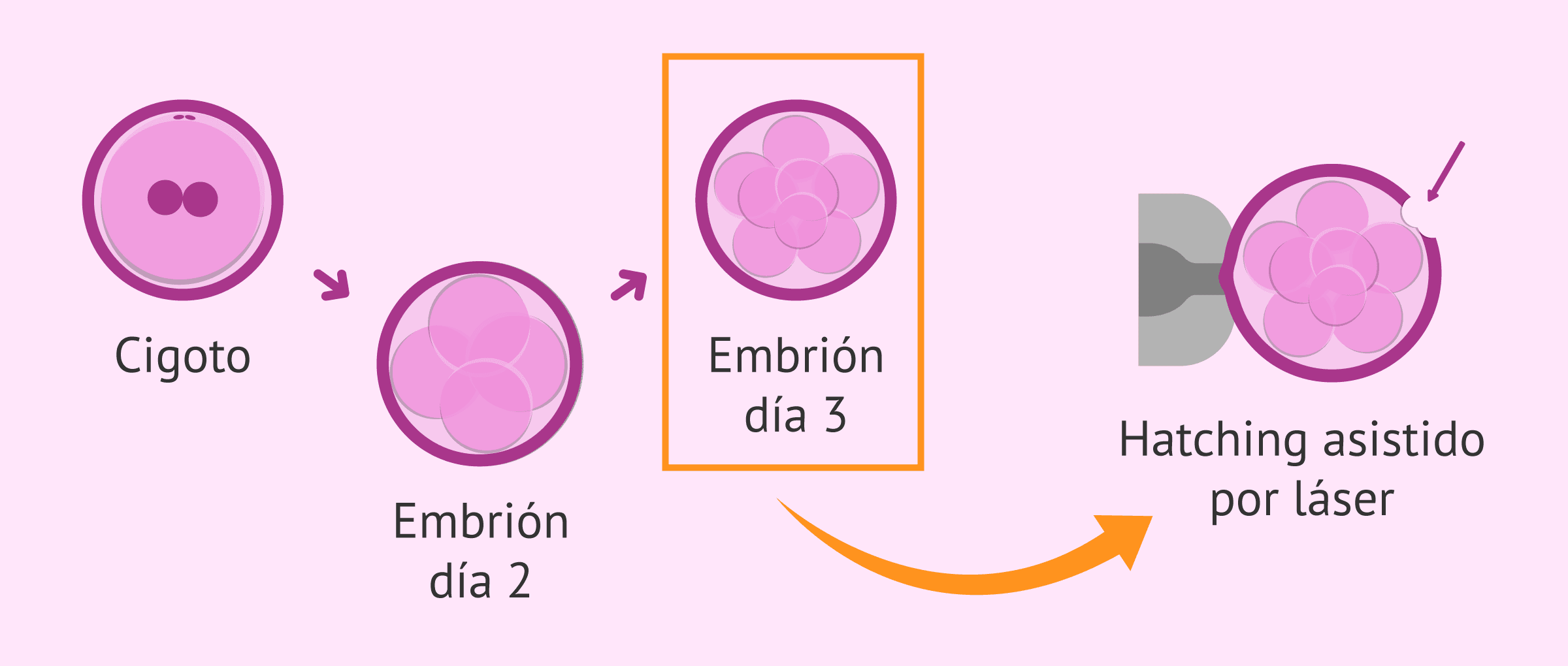
Mediante esta técnica se busca facilitar la salida del blastocisto de la zona pelúcida para así incrementar la capacidad implantatoria de los embriones. Al ser una técnica invasiva no exenta de riesgos solamente está indicada en los siguientes casos: pacientes de más de 37 años, embriones con la zona pelúcida gruesa, oscura o con otras alteraciones, embriones multinucleados, fallos de implantación previos, ritmos de división embrionaria lentos, niveles basales de FSH elevados, bajas respondedoras.
Si bien en el varón no se produce nunca un cese en la producción de gametos, numerosos estudios han demostrado que hay un descenso en la calidad espermática relacionado directamente con la edad del varón, aunque no es tan drástico como lo sería en el caso femenino.
Entre los 40 y los 70 años se inicia un proceso gradual de disminución en la producción de testosterona, que repercute finalmente en la calidad espermática, entendida como una disminución del volumen, de la movilidad y la morfología de los espermatozoides, junto al daño en el ADN espermático.
Los estudios previos que deberá realizar el varón para la realización de una inseminación artificial conyugal son los siguientes: Serologías negativas para VHC, VHB (HBsAg, HBsAc, HBcAc), VIH 1 y 2, RPR.
Además, un resultado de normozoospermia en la muestra seminal del varón con una recuperación de espermatozoides móviles superior a 5 millones en seminogramas previos.