La azoospermia se define como la ausencia de espermatozoides en el eyaculado. Por tanto, para diagnosticar la azoospermia, es necesario analizar la muestra de semen obtenida por eyaculación. Este estudio se conoce como seminograma o espermiograma y es la prueba básica para evaluar la fertilidad masculina.
Otras pruebas adicionales para detectar la azoospermia son el análisis de hormonas, la exploración física o la biopsia de testículo, que permitirán además determinar el tipo de azoospermia.
A continuación tienes un índice con los 8 puntos que vamos a tratar en este artículo.
- 1.
- 1.1.
- 2.
- 3.
- 4.
- 5.
- 5.1.
- 5.2.
- 5.3.
- 5.4.
- 5.5.
- 5.6.
- 6.
- 7.
- 8.
Seminograma
El seminograma o espermiograma es un análisis del esperma, tanto a nivel macroscópico (color, viscosidad, pH...) como a nivel microscópico (concentración, movilidad, morfología...).
Para poder diagnosticar la azoospermia con seguridad y evitar errores analíticos, la OMS (Organización Mundial de la Salud) recomienda realizar dos seminogramas con, al menos, dos-tres meses de intervalo entre uno y otro.
La muestra de semen debe ser obtenida por masturbación tras un periodo de abstinencia sexual de entre 3 y 5 días, aproximadamente. Es importante obtener toda la muestra bajo unas condiciones de higiene adecuadas. Así, evitamos posibles interferencias en los resultados y facilitamos el análisis por parte de los especialistas.
Si quieres leer información en profundidad acerca de esta prueba, puedes visitar el siguiente artículo: ¿Qué es un seminograma básico y cómo se hace paso a paso?
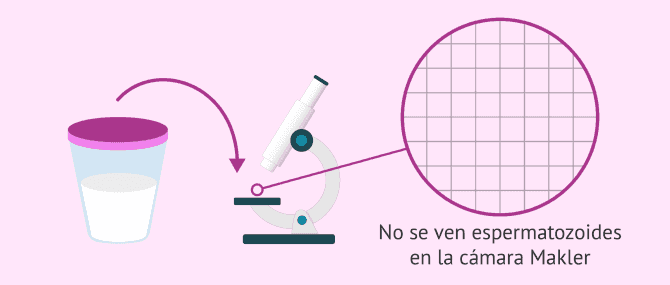
Evaluar la cantidad de espermatozoides en el eyaculado
Para estudiar la cantidad de espermatozoides, la muestra es analizada bajo el microscopio en un soporte llamado cámara Makler. Existe otro tipo de cámara para el contaje espermático: la cámara Neubauer. El sistema de ambas es similar, por lo que la elección de una u otra es decisión de cada clínica.
Si durante el análisis microscópico contamos cero espermatozoides, podemos indicar que el varón padece azoospermia. Por el contrario, si vemos algún espermatozoide, no estamos ante un diagnóstico de azoospermia. En este caso, si el recuento de espermatozoides es bajo, entonces sería una oligospermia o criptozoospermia.
7 son los errores que la mayoría de parejas cometen cuando van a hacer un tratamiento de reproducción asistida. En Fertilidad con Cabeza te contamos cuáles son estos 7 errores y cómo evitarlos. Además, te contamos el paso a paso de tu tratamiento, audios de Montse Villalobos con tips para evitar esos errores, clínicas recomendadas y precios. Todo esto GRATIS!
Ante un resultado rotundo de azoospermia, se suele pedir al paciente que deje pasar entre 2 o 3 meses y posteriormente se repite de nuevo el seminograma. De esta forma los especialistas se aseguran de que la ausencia de espermatozoides no se debe a otros factores como estrés, mala alimentación, toma de medicamentos, procesos de fiebre, etc.
Si en el segundo seminograma el resultado del recuento de espermatozoides es cero, ya se puede confirmar el diagnóstico de azoospermia. A continuación, es necesario realizar otras pruebas como la biopsia testicular para determinar la razón por la que no hay espermatozoides en el eyaculado.
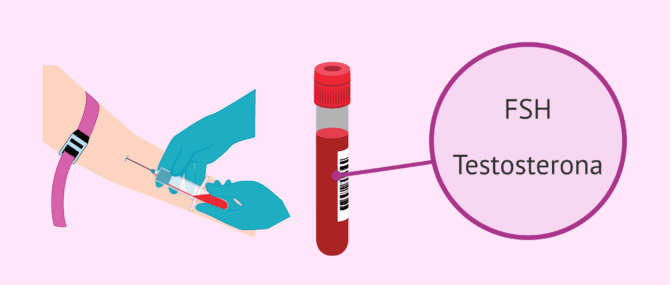
Análisis hormonal
La espermatogénesis o producción de espermatozoides está regulada por hormonas como la testosterona o la FSH (foliculoestimulante). Cualquier desequilibrio en el sistema endocrino (sistema hormonal) puede alterar la espermatogénesis y llegar a impedir la liberación de espermatozoides.
Analizar el nivel de estas hormonas pueden ayudarnos en el diagnóstico de la azoospermia:
- FSH: esta hormona se produce en la hipófisis (glándula de la base del cerebro) y su función principal es estimular la producción de espermatozoides en el testículo. Un valor elevado de FSH indica que la población de células madre del testículo (espermatogonias) está reducida, por lo que la producción espermática será baja o nula. Así, es habitual que los hombres con azoospermia tengan valores más elevados de esta hormona.
- Testosterona: esta hormona, producida en el testículo, sigue el patrón contrario a la FSH. Si la espermatogénesis no se realiza, los hombres azoospérmicos presentan niveles de testosterona más bajos de lo habitual.
De forma general, si el análisis hormonal demuestra unos valores altos de FSH y bajos de testosterona, sospecharemos que la azoospermia descubierta en el seminograma es de tipo secretora. Esto significa que la ausencia de espermatozoides se debe a la falta de producción de los mismos, es decir, a la alteración de la espermatogénesis.
Si el análisis de sangre determina unos niveles hormonales normales, lo más probable es que no veamos espermatozoides en el eyaculado debido a una obstrucción en los canales espermáticos que llevan los espermatozoides desde el testículo, donde son fabricados, hasta el exterior.
Generalmente la obstrucción aparece a nivel de epidídimo o de los conductos deferentes. Esto es lo que conocemos como azoospermia obstructiva.
Exploración física
Se recomienda que el especialista explore el aparato reproductor masculino estando el hombre tumbado (posición supina) y también de pie. Además, es importante que la habitación donde se haga la exploración tenga una temperatura agradable, pues el frío puede llevar a la contracción de las capas del escroto y dificultar el estudio testicular.
En algunas ocasiones, la simple palpación del especialista puede hacer intuir si existe o no algún problema en la espermatogénesis, aunque la confirmación no se tendrá hasta que se obtengan los resultados de las demás pruebas.
En la exploración se analizan aspectos como la presencia de varicocele, el desarrollo sexual, tamaño y posición testicular, etc.
Biopsia testicular
Otra prueba completaría que puede realizarse en el diagnóstico de la azoospermia es la biopsia testicular. Se trata de una intervención quirúrgica sencilla en la que se extraen pequeños fragmentos de testículo. A continuación, los fragmentos extraídos se analizan bajo el microscopio en el laboratorio en buscan espermatozoides.
Si encontramos espermatozoides, podremos descartar la azoospermia secretora. Si hay espermatozoides en el testículo es porque éste los produce. Además, si los espermatozoides encontrados están vivos, aunque sean inmóviles, podrán ser empleados para hacer la ICSI (inyección intracitoplasmática de espermatozoides). Por tanto, la biopsia testicular es tanto una prueba diagnóstica (confirmación de la azoospermia secretora) como un tratamiento para que los varones con azoospermia puedan ser padre (obtener espermatozoides para ICSI).
Preguntas de los usuarios
¿Se diagnostican de igual forma los dos tipos de azoospermia que existen?
Sí, las pruebas diagnósticas son las mismas. Además del seminograma, que indica la ausencia de espermatozoides, el especialista realizará una detallada exploración del aparato genital para intuir si hay o no producción testicular.
Por otra parte, se hará un análisis hormonal para comprobar si estamos ante un caso de azoospermia secretora por alteración hormonal.
Otra prueba que permite distinguir el tipo de azoospermia es la biopsia de testículo, que nos informará de si hay o no producción de espermatozoides.
¿Qué pruebas permite diagnosticar una azoospermia?
La azoospermia se define como la ausencia de espermatozoides en el eyaculado. El testículo es el órgano productor de espermatozoides luego de que son transportados y almacenados en la vesícula seminal un órgano contiguo en intima relación con la próstata. La azoospermia puede obedecer a falta de producción por parte del testículo o a una obstrucción durante su transporte hacia la vesícula seminal.
Así, el estudio básico para el diagnóstico de la azoospermia consiste en la realización de un espermograma y de una biopsia testicular.
¿La biopsia testicular duele?
No. Es una cirugía realizada bajo anestesia y, por tanto, no genera dolor. No obstante, es posible que tras la operación, el paciente sienta ligeras molestias en la zona testicular debido a la pequeña herida.
¿Cuánto se tarda en obtener el diagnóstico de la azoospermia?
Como hemos comentado, para obtener un diagnóstico seguro de la azoospermia, es importante realizar, como mínimo, un par de seminogramas distanciados en el tiempo. Los resultados de un seminograma tardan un máximo de dos semanas, aunque dependerá de la clínica o el centro donde se haya realizado.
Si se van a realizar otras pruebas como la biopsia de testículo, es posible que la obtención de los resultados se prolongue más tiempo.
¿Es posible que diagnostiquen azoospermia en el primer seminograma y oligospermia en el segundo (realizado cuatro meses más tarde)?
Sí, es posible. Por ejemplo, puede ocurrir que en el primer seminograma, alguna situación determinada (p. ej. altos niveles de estrés) haya causado una alteración hormonal puntual que, a su vez, haya derivado en problemas en la espermatogénesis. Sin embargo, en el segundo espermiograma, tras cuatro meses, si la situación problemática ya ha sido eliminada, la regulación hormonal habrá vuelto a la normalidad y la producción espermática será normal.
¿Qué tipo de azoospermia tiene un hombre con la FSH alta?
Una FSH elevada en varones con ausencia de espermatozoides indica que el tipo de azoospermia es secretora. Lo más probable es que la población de células madre en el testículo haya sido destruida por algún tratamiento como la radioterapia y, por tanto, la FSH no es asimilada para llevar a cabo su función.
Lectura recomendada
En este artículo hemos visto que algunas de las pruebas ayudan a distinguir si la azoospermia que padece el hombre es de tipo obstructiva o no obstructiva. Si quieres saber los aspectos que las diferencian, te recomendamos leer los siguientes artículos: ¿Qué es la azoospermia secretora? y ¿Qué es la azoospermia obstructiva?
Por otra parte, una vez confirmado el diagnóstico, en base a él, se recomendará un tratamiento u otro. Te aconsejo descubrir las diferentes opciones en este artículo: Tratamiento para la azoospermia.
Hacemos un gran esfuerzo para ofrecerte información de máxima calidad.
🙏 Por favor, comparte este artículo si te ha gustado. 💜💜 ¡Nos ayudas a seguir!
Bibliografía
Cerilli LA, Kuang W, Rogers D. A practical approach to testicular biopsy interpretation for male infertility. Arch Pathol Lab Med. 2010 Aug;134(8):1197-204 (Ver)
Dohle GR, Elzanaty S, van Casteren NJ. Testicular biopsy: clinical practice and interpretation. Asian J Androl. 2012 Jan;14(1):88-93 (Ver)
Esteves SC. Clinical management of infertile men with nonobstructive azoospermia. Asian J Androl. 2015 May-Jun;17(3):459-70 (Ver)
Hessel ML, Ramos L, D'Hauwers KW, Braat DD, Hulsbergen-van de Kaa CA. Beneficial value of testicular sperm extraction-AgarCyto in addition to the standard testicular biopsy for diagnosis of testicular germ cell tumors in nonobstructive azoospermia. Fertil Steril. 2016 Feb;105(2):308-14.e1 (Ver)
Sigman M, Zini A. (2009). Semen analysis and sperm function assays: what do they mean? Semin Reprod Med; 27: 115-123 (Ver)
World Health Organization (WHO) (2010). WHO laboratory Manual for the examination of human semen and sperm-cervical mucus interaction. Cambridge Academic Press (Ver)
Preguntas de los usuarios: '¿Se diagnostican de igual forma los dos tipos de azoospermia que existen?', '¿Qué pruebas permite diagnosticar una azoospermia?', '¿La biopsia testicular duele?', '¿Cuánto se tarda en obtener el diagnóstico de la azoospermia?', '¿Es posible que diagnostiquen azoospermia en el primer seminograma y oligospermia en el segundo (realizado cuatro meses más tarde)?' y '¿Qué tipo de azoospermia tiene un hombre con la FSH alta?'.






Mi marido y yo llevábamos 5 años sin tomar precauciones. No buscábamos el embarazo pero tampoco le poníamos remedio. Hace casi ya dos años decidimos ir a por el bebé y al ver que no podíamos fuimos al medico. Hace una semana mi marido se hizo un espermiograma y resulta que tienen azoospermia. Todavía no hemos asimilado el resultado y aun no hemos tenido la cita con la ginecóloga, estamos muy nerviosos. ¿significa que no puede tener hijos? Gracias.
Hola Elvi,
Primero deberías consultar con tu medico para que le haga a tu marido un estudio genital y hormonal. Dependido de estos resultamos, es posible que se pueda buscar espermatozoides en los testículos mediante una biopsia testicular y realizar un tratamiento de reproducción asista con su propio esperma. Agotados todos los recursos se puede plantear el uso de un donante de esperma para poder tener hijos.
Hola,
A mi pareja le han dicho que tiene varicocele y que por eso tiene pocos espermatozoides ¿que puede hacer para mejorarlo?
Hola Miner89,
Existen cirugías y operaciones que pueden mejorar el varicocele. Sin embargo, es bastante recomendable que tu pareja congele su semen en previsión de que su calidad siga descendiendo. Esto puede ser un seguro para futuro en caso de que el varicocele vaya a más o que la cirugía no sea satisfactoria.
Un saludo
Me han dicho que tengo azoospermia que no han encontrado ningún espermatozoide. ¿Pero como pueden estar tan seguros? ¿ninguno en todo el semen?
Hola ErRichar,
Cuando los especialistas del laboratorio de andrología detectan que una muestra puede ser azoospemica, realizan un protocolo que les permite saber si hay espermatozoides en la muestra. Lo normal es centrifugar la muestra para que los posibles espermatozoides que se encuentren nadando en el semen se depositen en el fondo del tubo. Seguidamente se analiza el fondo del tubo en busca de algún espermatozoide. Si se encenta alguno en la muestra se clasifica como criptozoospermia, mientras que si no se encuentra ninguno se diagnostica la azoospermia.
En tu caso, los especialistas debieron cerciorarse bien de que no había ningún espermatozoide en todo el semen.
Hola,
Espero que puedan ayudarme porque este problema me inquieta mucho. Me diagnosticaron azoospermia en uno de mis análisis, pero en otros que me ido realizando me han detectado oligoasenoteratozoospermia. ¿Cómo es posible?, ¿puedo ser las dos cosas a la vez? Gracias.
Hola trocaderosmth,
Es muy posible que en un análisis no se hayan encontrado espermatozoides (azoospermia) y en el siguiente se hayan encontrado unos pocos pero de mala calidad (oligoasenoteratozoospermia). Es por ello que antes de dar un diagnostico definitivo al paciente, se repite el espermiograma al menos dos veces. Es tu caso se ha podido observar que, pese a presentar una muy baja calidad espermática, es posible encontrar espermatozoides y por lo tanto preservarlos para futuros tratamientos de fertilidad. Este diagnostico presenta mejor pronostico que una azoospermia.